انواع بثورات پوستی؛ علل، علائم، تشخیص و درمان بثورات پوستی
بثورات پوستی چیست؟
بثورات پوستی یا Exanthema به تظاهر راشهای پوستی اشاره دارد که ممکن است با تب یا سایر علائم سیستمیک همراه باشند. علل ظاهر شدن راشها عبارت است از عفونت ناشی از پاتوژن، واکنشهای دارویی و بسته به موقعیت ممکن است ترکیبی از هر دو اتفاق بیفتد. در کودکان بثورات پوستی اغلب با عفونت ارتباط دارد و از بین عفونتها، عفونتهای ویروسی شایع هستند. برخی از بثوراتها مورفولوژی بسیار مخصوصی دارند که به شناسایی و مشخص شدن آن کمک میکند. در این مقاله برخی از بثورات ویروسی شایع و همچنین غیر شایع بر اساس مورفولوژی آنها لیست میشود همچنین به دستاوردهایی در زمینهٔ شناخت و درمان آنها میپردازیم.
بثورات پوستی نوعی فوران راش پوستی میباشد که با تب و سایر علائم سیستمیک همراه است. علت بثورات پوستی عبارت است از عفونتهای ناشی از پاتوژن، بثورات جلدی ناشی از دارو و ترکیبی از هردوی آنها.
در طول 100 سال گذشته بثورات پوستی ویروسی در کودکان عبارت است از: سرخک، تب زرد، روبلا، Erythema Infectiosum و روزئولا اینفانتوم. در مورد قرار دادن بیماری دوک در این دسته بحثهایی وجود دارد. زیرا این تصور وجود دارد که این بیماری دوک میتواند تشخیص اشتباه روبلا یا تب زرد باشد و خود بیماری مجزایی نیست.
بثورات پوستی ویروسی در کودکی بسیار شایع است. تعیین علت بثورات بر اساس مشخصات مورفولوژیک، توزیع و دوره علائم همچنین ارزیابی دقیق ارتباط عفونی، وضعیت ایمنسازی و جنبههای معاینات فیزیکی تعیین میشود. مورفولوژی و ساختار ضایعات به لحاظ طبقهبندی و تشخیص بثورات پوستی ویروسی بسیار اهمیت دارند. در این مقاله برخی بثورات ویروسی شایع و غیر شایع بر اساس مورفولوژی تعریفشده است و دستاوردهای فعلی در درک و درمان این بیماریهای ویروسی موردتوجه قرارگرفته است.
سرخک
سرخک (یک نمونه شایع از بثورات پوستی) در اثر ssRNA ویروسی متعلق به خانواده Paramyxoviridae ایجاد میشود. دوره انکوباسیون حدود 10 تا 12 روز است و بیماری بالینی با تب، رینوره، سرفه خشک و گلودرد شروع میشود. در فاز پرودرومال (prodromal phase) پاپول های سفید- خاکستری روی مخاط بوکال دیده میشود (فاز پرودرومال به دوره بین ظهور علائم بالینی و ایجاد کامل راش یا تب اشاره دارد). سه تا چهار روز بعد از علائم پرودرومال بثورات پوستی تاپیکال پاپول ها و مأکول اریتماتوز در پشت گوش و خط رویش مو مشخص میشود و در طول چند روز آینده به سایر بخشهای بدن گسترش میباشد. فوران این علائم این نوع از بثورات پوستی به همان شکل که ظاهر میشود به همان شکل نیز از بین میرود.
تشخیصهای افتراقی عبارت است از سایر بثورات پوستی ماکولوپاپورال مانند روبلا، سندرم شوک سمی و یا روزئولا، عفونت پارو ویروس B-19 و تظاهرات دارویی. عوارض ناشی از سرخک عبارت است از:
- سرکوب سیستم ایمنی بهطور موقت: در طول بیماری اتفاق میافتد و تقریباً شش هفته به طول میانجامد. در طول این زمان افراد عفونی درخطر ابتلا به عفونتهای باکتریایی ثانویه قرار دارند؛ عفونتهایی مانند عفونت گوش میانی، گاستروانتریت و پنومونی.
- انسفالیت حاد پس از عفونت: در یک مورد از هر هزار بیمار اتفاق میافتد و تظاهرات آن یک هفته بعد از شروع بثورات پوستی میباشد. علائم در طول عفونت و یا مدت کوتاهی بعد از عفونت حاد مشخص میشود و شامل سردرد، تب و تشنج میباشد. موردی که کمتر شناختهشده است این است که انسفالیت ناشی از سرخک هفتهها تا ماهها بعد از عفونت حاد میتواند بر افرادی تأثیر بگذارد که در سیستم ایمنی خود دچار مشکل هستند.
- پان انسفالیت اسکلروزیس زیر جلدی (SSPE): یک بیمار از هر 100000 بیمار را تحت تأثیر قرار میدهد و تظاهرات آن آهسته میباشد و عارضه پیشروندهای است که میتواند ماهها یا حتی سالها بعد از رفع عفونت حاد ادامه داشته باشد. شروع SSPE بسیار آهسته میباشد و تظاهرات بالینی بارزی ندارد. در نهایت تشنج میوکولونیک معمولاً منجر به مرحله نهایی Akinetic Mutism میگردد. در مجموع 95 درصد بیماران مبتلابه SSPE ظرف پنج سال بعد از تشخیص جان خود را از دست میدهند. SSPE ناشی از عفونت پایدار سیستم عصبی مرکزی است که در اثر ویروس ایجاد میشود و عفونت سرخک در کودکان میتواند فاکتور خطری برای بروز SSPE باشد.
واریانت غیرمعمول سرخک میتواند در افرادی دیده شود که قبلاً با آنتیبادیهای igG مادری واکسینه شدهاند همچنین در مورد بیمارانی که روی ایمونوگلوبولین تراپی قرار دارند. در این فرم اصلاحشده پرودروم و تظاهرات خفیفتر میباشد و دوره بیماری نیز کوتاهتر است. بههرحال بیماری مسری میباشد و میتواند به سایر افراد انتقال داده شود. تشخیص بر اساس ملاحظات بالینی و تأیید آزمایشگاهی میباشد. igM سرخک میتواند سه روز بعد از بثورات پوستی مشخص شود.
در حال حاضر درمان آنتیویروسی برای سرخک وجود ندارد و درمان مبتنی بر تسکین علائم میباشد. مهمتر اینکه مدتهاست واکسن سرخک در دسترس است همین امر سبب شده تا نوع از بثورات پوستی بهسادگی قابلپیشگیری باشد.
روبلا چیست؟
روبلا یا سرخک آلمانی ناشی از آران آ ویروسی خانواده Togaviridae میباشد. تقریباً 50 درصد افراد عفونی دچار علائم میشوند. بعد از دوره انکوباسیون که دو تا سه هفته به طول میانجامد بیمار علائم پرودرومال را نشان میدهد که شامل تب با درجه پایین، سردرد، گلودرد و میالژی میباشد. بثورات پوستی ماکولار یا ماکولارپاپولار دو تا پنج روز بعد آغاز میشود و با الگویی سفالوکودال (cephalocaudal pattern) گسترش مییابد. لنفادنوپاتی قرینه اغلب مشاهده میشود و اغلب در نواحی postauricular و occipital اتفاق میافتد. آرتالژیا و آرتریت نیز شایع هستند. جدیترین عارضه روبلا Congenital Rubella میباشد که شامل ناشنوایی، آبمروارید و بیماری قلبی میباشد. تشخیص افتراقی شامل سایر بثورات پوستی ماکولاپاپولار مانند سرخک، رزوئولا، پارو ویروس B-19 و تظاهرات دارویی میباشد. تشخیص روبلا میتواند بر اساس تیتر آنتیبادی igM انجام شود. بیماران یک هفته قبل از تظاهرات راش قادر به انتقال این ویروس میباشند و تا یک هفته بعد از برطرف شدن راشها نیز ادامه دارد. درمان روبلا بهصورت درمان حمایتی میباشد.
اریتما اینفکتیوزوم (Erythema Infectiosum)
 بثورات پوستی | اریتما اینفکتیوزوم
بثورات پوستی | اریتما اینفکتیوزوم
اریتما اینفکتیوزوم بیماری شایع در کودکان میباشد که ناشی از پاروویروس B19 میباشد که متعلق به خانواده Parvoviridae است. نام B19 از کد بانک خون گرفته شده است جایی که نمونه اصلی سرم مثبت این ویروس نامگذاری شد. این تنها پاروویروسی است که مستقیماً بیماری را در انسان ایجاد میکند. اگرچه عفونت B19 میتواند تظاهرات بالینی متفاوتی داشته باشد اما اریتما اینفکتیوزوم یک بثورا پوستی بسیار شناختهشده است.
اریتما اینفکتیوزوم یا EI در سه مرحله ظاهر میشود. بعد از دوره انکوباسیون که یک تا دو هفته به طول میانجامد بیماران اریتما قرمز آتشینی را در چهره خود نشان میدهند که روی گونهها ظاهر میشود. در مرحله دوم یک تا چهار روز بعد از اریتما در ناحیه گونه فرد دچار بثورات پوستی urticarial میشود و این راشها عمدتاً در اندامهای پروگزیمال دیده میشود. در فاز سوم بثورات بهطور متناوب در پاسخ به محرکهایی مانند تحریک موضعی، دمای بالا و استرسهای عاطفی روانی عود میکند. در شصت درصد افراد بالغ مبتلابه EI آرتروپاتی میتواند اتفاق بیفتد درحالیکه این عارضه تنها در ده درصد اطفال با علائم مفصلی اتفاق میافتد. در کودکان آرتروپاتی بر مفاصل بزرگتر مانند زانوها، مچها و با الگویی نامتقارن تأثیر میگذارد.
تشخیص افتراقی میتواند واکنش دارویی، سایر بثورات پوستی سرخک و یا عفونت اینتروویروس و روزئولا اینفانتوم باشد. عوارض EI درنتیجه وابستگی پارو ویروس B19 برای پیش سازی های اریتروئید میباشد. عفونت B19 میتواند تولید سلولهای قرمز خونی را متوقف کند، سبب بحران آپلاستیک موقتی شود و آپلازی سلول قرمز مزمن یا کم خونی مادرزادی را به دنبال داشته باشد. این عوارض اغلب در افرادی رخ میدهد که به بیماریهایی مبتلا هستند که طول عمر اریتروسایت ها را در آنها کاهش میدهد بیماریهایی مانند آنمی ناشی از فقر آهن، اچ آی وی، بیماری گلبول قرمز داسی شکل، تالاسمی و اسفروسیتوزیس (Spherocytosis). درمان این عفونت بهصورت حمایتی میباشد، در بیماران پرخطر احتمال ایمونوگلوبین تراپی وجود دارد.
تشخیص EI معمولاً بهصورت بالینی انجام میشود. الایزا تکنیکی است که با حساسیت بالا میتواند به تشخیص کمک کند اما نتایج مثبت کاذب نیز ممکن است بسته به کراس ریکشن با سایر ویروسها یا فاکتور روماتوئید اتفاق بیفتد. پی سی آر نیز میتواند دیان آ ویروس را در نمونههای بالینی ادرار، ترشحات تنفسی، بافت و سرم بدن نشان دهد.
روزئولا اینفانتوم
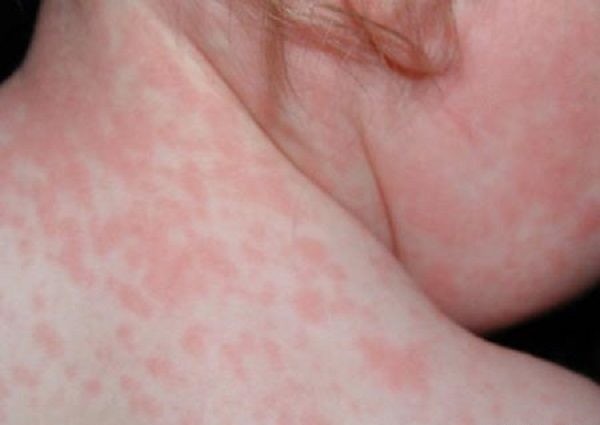 بثورات پوستی | روزئولا اینفانتوم
بثورات پوستی | روزئولا اینفانتوم
نمونه دیگر از بثورات پوستی روزئولا اینفانتوم ناشی از ویروس هرپس انسانی نوع شش و هفت میباشد که این ویروسها به خانواده Betaherpesvirinae تعلق دارد.
ویروس هرپس انسانی نوع شش و هفت شیوع بالایی در جمعیت سالم دارند و در ماکروفاژها و لنفوسیتهای نوعتی نهان میشوند. پتانسیل پاتوژنیک بودن ویروس فعالشده میتواند منجر به عفونت بدون علامت شده و حتی میتواند بیماری شدید را به دنبال داشته باشد. در پایان سال دوم زندگی، تقریباً 75 درصد کودکان سرو پازیتیو نسبت به هرپس انسانی نوع شش و 24 درصد کودکان مبتلابه این ویروس علائم بالینی بیماری روزئولا را نشان خواهند داد. عفونت هرپس انسانی نوع هفت معمولاً دیرتر رخ میدهد و تقریباً 65 درصد همه کودکان بریتانیایی تا سن سهسالگی به این عفونت دچار شدهاند.
در بیماری روزئولا بعد از دوره انکوباسیون 5 تا 15 روزه، کودکان آلوده تب بالایی را نشان میدهند که سه تا پنج روز به طول میانجامد. پسازآن راشهای ماکولار بدون خارش صورتیرنگی عمدتاً روی گردن و تنه ایجاد میشود. بسته به وجود تب بالا بیماران اغلب برای یک عفونت باکتریایی نهان مورد معاینه قرار میگیرند.
عفونت روزئولا میتواند سبب لکوپنی شود و بهندرت ترومبوسیتوپنی و هپاتیت را در پی دارد. بیماران عموماً بدون عواقب حادی ریکاوری میشوند. اما تقریباً 22 درصد بیماران مبتلابه روزئولا ممکن است به تشنج مرتبط با تب دچار شوند. تشخیص افتراقی عبارت است از سرخک، روبلا و سایر بثورات پوستی ویروسی.
تشخیص روزئولا بر اساس شواهد بالینی میباشد. تشخیص آزمایشگاهی نوع شش و هفت ویروس هرپس انسانی دشوار است زیرا تستهای آنتیبادی محدودی در دست است. بههرحال پیشرفت Quantitative Real-Time PCR همینطور استفاده از تستهای آنتیبادی مبتنی بر پروتئینهای نوترکیب میتواند در تشخیص عفونت هرپس نوع شش و هفت در آینده مؤثر باشد.
ویروس اپشتین بار و آمینوپنیسیلین ها
اپشتین بار ویروس از خانواده ویروس هرپس میباشد که به Lymphocryptovirus تعلق دارد. با دریافت آمپی سیلین و یا آموکسی سیلین تقریباً 5 تا 10 درصد کودکان آلوده به اپشتین بار بثورات پوستی را نشان میدهند که مشخصه آن راشهایی شبیه سرخک میباشد که به رنگ قرمز روشن است. این راشها 5 تا 9 روز بعد از مصرف دارو ایجاد میشود و از روی تنه آغاز میگردد. این تظاهرات احتمالاً ناشی از کمپلکس آنتیبادی- آمپی سیلین میباشد که درنتیجه فعالسازی B-cell پلی کلونال ایجاد میشود. این اتفاق در افراد نوجوان و بالغ رخ میدهد که آمپی سیلین را به دلیل ابتلا به عفونت مونونوکلئوز عفونی دریافت کردهاند و اغلب به اقدام مراقبتی خاصی نیاز ندارد. این واکنش را نمیتوان یک آلرژی دارویی حقیقی در نظر گرفت و در اغلب کودکان بعد از عفونت ویروس اپشتین بار قرار گرفتن مجدد در معرض این آنتیبیوتیک واکنش مشابهی را ایجاد نخواهد کرد. بههرحال ازآنجاییکه درمان آنتی میکروبیال برای مونونکلوئوز عفونی ضروری نمیباشد آنتیبیوتیک باید در طول عفونت حاد ویروس اپشتین بار قطع شود.
واریسلا و هرپس زوستر
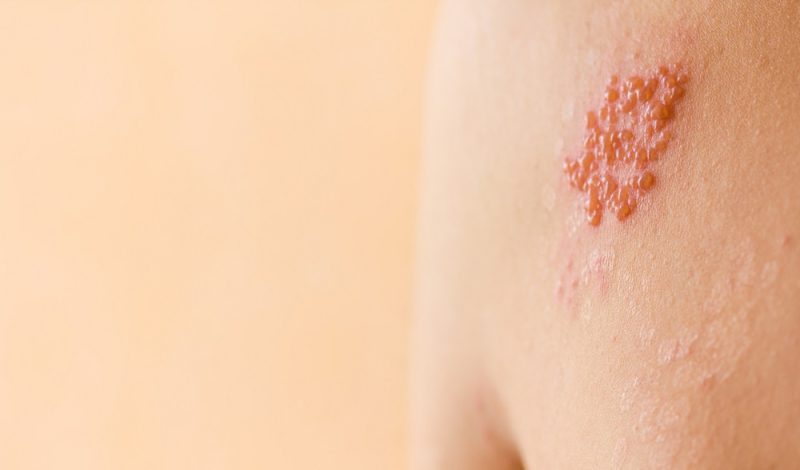 بثورات پوستی | زوستر
بثورات پوستی | زوستر
ویروس واریسلا- زوستر مسئول واریسلا یا آبلهمرغان و هرپس زوستر یا زونا (یکی دیگر از بثورات پوستی شایع) میباشد. ویروس واریسلا- زوستر یکی از هشت هرپس ویروس شناختهشدهای است که با ایجاد ضایعات تاول مانند، عفونت بافت عصبی و عفونت نهان در گانگلیا ارتباط دارد. عفونت اولیه میتواند سبب واریسلا شوند و پسازآن ویروس میتواند نهان شود. انتقال ویروس واریسلا- زوستر نیازی به تماس پوستی ندارد و از طریق ترشحات تنفسی از مسیر آئروسل منتقل میشود. وقتی افراد مستعد در تماس با ویروس واریسلا- زوستر قرار بگیرند ویروس ابتدا در فاز تکثیر اولیه قرار میگیرد، که سه تا چهار روز بعد از قرار گرفتن در مجاورت ویروس آغاز میشود و در اوروفارینکس و غدد لنفاوی منطقهای اتفاق میافتد. ده تا دوازده روز بعد اولین علائم پرودرومال مانند تب، مالژیا و ضعف آغاز میشود. این بثورات پوستی به شکل مأکول خارشدار اریتماتوز آغاز میشود و درنهایت به پاپول و وزیکل های پر از مایع تبدیل میشود. این ضایعات معمولاً در خط رویش مو آغازشده و با الگوی سفالوکودال گسترش مییابد که غشاهای مخاطی و کف سر را در بر میگیرند. این وزیکل ها معمولاً چهار تا پنج روز بعد از شروع اولین ضایعات شکاف میخورند. میانگین تعداد ضایعات 300 تا 400 میباشد.
ضایعات قدیمیتر شکاف خورده و ضایعات جدیدتر شکل میگیرد و بهاینترتیب شکل پلی مورف را به بثورات پوستی میدهد. ضایعات این بثورات پوستی میتوانند با ایجاد اسکار یا هایپوپیگمنتاسیون بهبود یابند. تشخیص افتراقی عبارت است از Pityriasis Lichenoid، Arthropod bites، عفونتهای ویروس هرپس سیمپلکس و زرد زخم. شایعترین عارضه واریسلا در کودکانی با سیستم ایمنی کال عبارت است از superinfection که معمولاً نسبت به گروه استافیلوکوکوئوس اورئوس و استرپتوکوکوس نوع A ایجاد میشود (superinfection به عفونتی اشاره دارد که بعد از عفونت اولیه اتفاق میافتد و مخصوصاً به دنبال درمان با آنتیبیوتیکهای وسیع الطیف اتفاق میافتد). عوارض عصبی نیز ممکن است اتفاق بیفتد. عوارض عصبی عبارت است از مننژیت، آتاکسی مخچه، میلیت عرضی، سندرم گلین باره و مننینگوانسفالیت. سایر عوارض عبارت است از آرتریت، گلومرولونفریت، میوکاردیت، ترومبوسیتوپنی و پورپورا فولمینانس. بیمارانی که در سیستم ایمنی خود مشکلاتی دارند بیشتر درخطر ابتلا به نوع شدید واریسلا قرار دارند.
سایر تظاهرات بالینی ویروس واریسلا- زوستر عفونی هرپس زورستر یا زونا میباشد. ویروس واریسلا- زوستر میتواند در سلولهای گانگلیا پنهان بماند تا زمانی که ویروس به پوست برمیگردد دوباره فعال میشود و تظاهرات آن پوست وزیکولار یکطرفه میباشد که شامل یک تا سه درماتوم است. وزیکل های پوستی میتوانند دردناک بوده و با خارش همراه باشند که این علائم مخصوصاً در افراد بالغ شایع است. زوستر معمولاً در کودکان بیماری خفیفتری است. فعال شدن دوباره ویروس احتمالاً به افت ایمنی سلولی برمیگردد که در بیماران سالمند و بیماران مبتلابه اختلال در سیستم ایمنی شایع میباشد.
در اغلب افرادی که سیستم ایمنی کاملی دارند واریسلا بیماری خفیفی است. استفاده از آسیکلوویر خوراکی معمولاً توصیه نمیشود. اما افراد نوجوان و بالغ بیشتر درخطر نوع شدید واریسلا میباشند که در آن صورت آسیکلوویر خوراکی به مدت پنج روز تجویز میشود و زمان ایده آل مصرف آن در طول 24 ساعت شروع راشهای واریسلا میباشد.
دریافت آسیکلوویر وریدی برای بیمارانی است که درخطر شدیدی از این بثورات پوستی قرار دارند مانند بیمارانی که سیستم ایمنیشان با اشکالاتی همراه است. دوره توصیهشده درمان با آسیکلوویر هفت روز میباشد و یا تا زمانی ادامه دارد که دیگر ضایعات جدیدی در طول 48 ساعت ظاهر نشود. بهطور ایده آل درمان باید ظرف 24 ساعت شروعشده اما 72 ساعت بعد از ظهور ضایعات پوستی در صورت مصرف آسیکلوویر هنوز هم میتواند مؤثر باشد.
در این نوع از بثورات پوستی تب باید با استامینوفن کنترل شود و استفاده از آسپرین میتواند سندرم ری را به همراه داشته باشد و ایبوپروفن نیز فرد را مستعد ابتلا به عفونت استرپتوکوک نوع A میکند. واکسن واریسلا زنده ضعیف شده میتواند در کاهش شیوع عفونت واریسلا-زوستر مؤثر باشد. ایمنسازی که بعد از ابتلا طبیعی به عفونت انجام میشود احتمال ابتلا به زوستر را کاهش میدهد. برای پیشگیری از واریسلا بهعنوان یک بثورات پوستی افراد باید دو بار واکسینه شوند یک بار در سنین 12 تا 15 ماهگی و یک بار در 4 تا 6 سالگی. واکسن واریسلا همراه با واکسن ترکیبی Measles–Mumps–Rubella استفاده میشود و این ترکیب در سپتامبر 2005 توسط سازمان غذا و داروی آمریکا برای کودکان 12 ماهه تا 12 ساله تأییدشده است.
تشخیص ویروس واریسلا زوستر معمولاً بر اساس سابقه و یافتههای بالینی انجام میشود. تشخیص وجود برخی آنتیژنهای ویروسی مربوط به این نوع از بثورات پوستی در تراشههای پوستی با استفاده از ایمونوفلوروسنس و با استفاده از آنتیبادی مونوکلونال تجاری که برای ویروس واریسلا-زوستر وجود دارد میتواند انجام شود. این روشهای تشخیصی بسیار حساس و سریع هستند. تستهای سرولوژیک برای تشخیص عفونت حاد قابلاعتماد نیستند اما میتوانند تشخیص گذشتهنگر داشته باشند.
هرپتیکوم اگزما
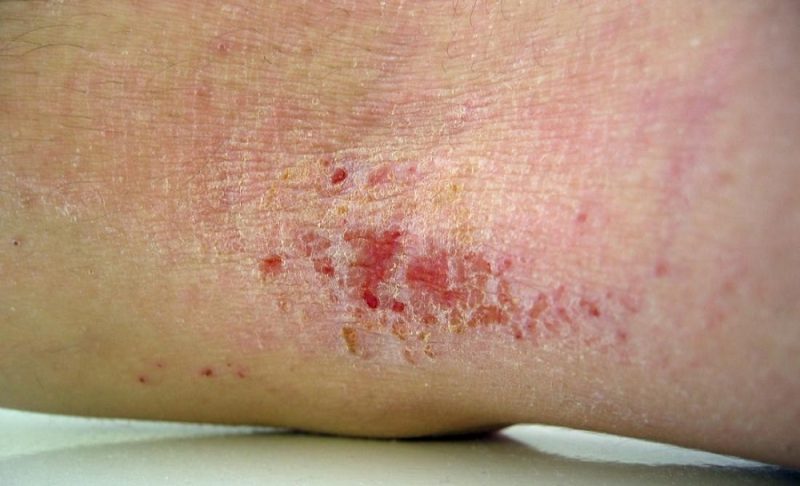 بثورات پوستی | هرپتیکوم اگزما
بثورات پوستی | هرپتیکوم اگزما
هرپتیکوم اگزما فرم شدید از عفونت HSV جلدی میباشد که در افراد مبتلابه آتوپیک درماتیت و بیماریهای پوستی مانند پمفیگوس، بیماری داریر (Darier disease) اتفاق میافتد. ترشح ناقص سیتوکین و کاهش ایمنی سلولی در پوست مبتلابه آتوپیک درماتیت در پاتولوژی هرپتیکوم اگزما نقش دارد.
بیماران در بثورات پوستی دچار وزیکل های نافدار میشود که از نواحی با درماتیت فعال پیشرفت میکند. بخش بالایی بدن شایعترین بخش برای عفونت میباشد و عفونت اغلب در گردن و سر مشخص میشود. تب و ضعف نیز اغلب وجود دارد.
تشخیص افتراقی عبارت است از بثورات پوستی مانند واریسلا، زوستر و زرد زخم. عوارض هرپتیکوم اگزما عبارت است از ویرمیا، عفونت باکترایی ثانویه و کراتوکونژکتیویت (Keratoconjunctivitis). در برخی موارد هرپتیکوم زوستر میتواند عفونت خطرناکی باشد و نرخ مرگومیر در آن تا قبل از وجود داروهای آنتی ویرال 75 درصد بود.
تشخیص بهصورت بالینی انجام میشود اما تأیید تشخیص با استفاده از Tzanck Smear انجام میشود (بررسی سلولهای بزرگ چندهستهای). درمان شامل استفاده از آسیکلوویر سیستمیک میباشد. ممکن است بیمار برای درمان بثورات پوستی هرپتیکوم اگزما در بیمارستان بستری شود و از آنتی ویرال های وریدی برای درمان استفاده شود. علاوه بر این توصیه میشود از استروئیدهای موضعی و مرطوب کنندهها مرتباً استفاده شود تا پوست ترمیم گردد.
بیماری دست- پا- دهان
بیماری دست- پا- دهان نوعی بثورات پوستی مونومورف میباشد که در اثر ویروسهای خانواده Picornaviridae ایجاد میشود. اگرچه انتروویروس ها میتوانند سبب طبقهبندی بثورات پوستی ناشی از ویروس شوند اما بیماری دست- پا- دهان تظاهرات بالینی قابلتشخیص و شایعی دارد. شایعترین پاتوژن ویروس Coxsackie A16 میباشد اما سایر ویروسهای Coxsackie و اینتروویروس ها نیز ممکن است دخالت داشته باشند. مخصوصاً اینکه به نظر میرسد اینتروویروس انسانی 71 مسئول اپیدمیک های اخیر بیماری دست- پا- دهان در بخشهایی از آسیا و اقیانوس آرام میباشد. عفونت دوره انکوباسیون 3 تا 7 روزه دارد. تظاهرات اصلی آن تب، لنفوادنوپاتی، وزیکل های خاکستری در کف دستوپا، مخاط بوکال و زبان بعد از یک تا دو روز میباشد. این وزیکل ها اغلب بهموازات درماتوگلایف ها مرتب میشوند و ممکن است یک هاله قرمزی پیرامون خود داشته باشند. ضایعات پاپولار و وزیکولار میتواند در سایر بخشهای بدن نیز اتفاق بیفتد و کفلها نیز ممکن است قبل از بروز بثورات پوستی وزیکولار تظاهرات غیراختصاصی را نشان دهند. راشهای مخاطی داخل دهان میتواند به تشخیص بیماری دست- پا- دهان از سایر بثورات پوستی کودکان کمک کند اگرچه مواردی نیز وجود دارند که در آنها ضایعات دهانی وجود ندارد. تشخیص افتراقی عبارت است از استوماتیت آفتی، واریسلا، عفونت HSV و هرپانگینا.
اغلب موارد بیماری دست- پا- دهان تنها به درمان حمایتی نیاز دارد. در این نوع از بثورات پوستی بهندرت عوارض قلبی ریوی و نورولوژیک ممکن است اتفاق بیفتد عوارضی مانند منینژوانسفالیت یا میوکاردیتیت. بیماری دست- پا- دهان بدون عارضه معمولاً ظرف 5 تا 7 روز از بین میرود. نرخ مرگومیر برای این بیماری 0.06 تا 0.11 درصد میباشد. مخصوصاً اینکه عفونت اینتروویروس 71 با نتایج کشنده همراه است.
تشخیص بیماری دست- پا- دهان بر اساس موارد بالینی مشخص میشود. تأیید تشخیص با استفاده از ایزوله کردن ویروس بهدستآمده از وزیکل ها، ترشحات نازوفارنکس، مایع مغزی نخاعی، خون یا بیوپسی انجام میشود. درمان عمدتاً حمایتی میباشد. کودکان تا زمان محو شدن تاولها عفونی هستند. جداسازی کودک از مدرسه یا مهدکودک کاربردی ندارد زیرا ویروس تا چند هفته در مدفوع وجود خواهد داشت.
Acute Generalized Exanthematous Pustulosis
 بثورات پوستی | Acute Generalized Exanthematous Pustulosis
بثورات پوستی | Acute Generalized Exanthematous Pustulosis
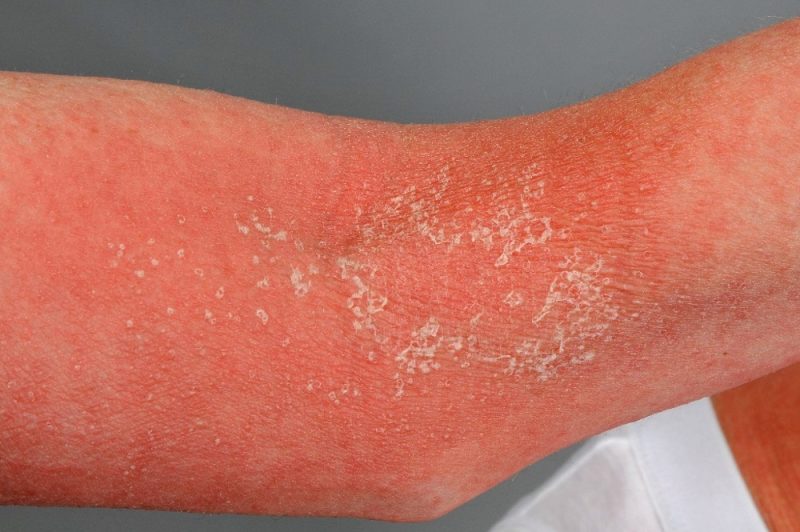
Acute Generalized Exanthematous Pustulosis یا AGEP با شروع ناگهانی تب و پاپولوپلاستل های استریل غیر فولیکولار متعدد مشخص میشود که به قرمزی ناگهانی پوست منجر میشود. این نوع از بثورات پوستی برای اولین بار در سال 1980 در مقالهای توسط بیلوت و همکارانش معرفی شد که در آن به تظاهر دانههای چرکی اشارهشده بود که بعد از یک دوره عفونت و یا مصرف دارو در بیمارانی اتفاق افتاده بود که سابقه پسوریازیس نداشتند، این علائم بعد از یک حمله بهطور خودبهخود بهبود یافت و در معاینات هیستولوژیک وسکولیت های درمال علاوه بر Nonfollicular Subcorneal Pustules به دست آمد. Roujeau و همکارانش این معیار را برای تشخیص AGEP تعریف کردند: وجود دانههای غیر فولیکولار، کوچک و فراوانی که بهصورت اریتما گسترده مشخص میشوند و تب بالای 38 درجه سلسیوس. یافتههای پاتولوژیک نیز شامل تعداد نوتروفیل بالای 7000 در هر میلیمتر مکعب و دوره حاد و برطرف شدن خودبهخود دانهها در ظرف کمتر از 15 روز است. عفونتهای ویروسی مرتبط با AGEP عبارت است از اینتروویروس ها، آدنوویروس ها، EBV، سیتومگالوویروس و ویروس هپاتیت بی. تشخیص این بثورات پوستی بهصورت بالینی انجام میشود و درمان بهصورت حمایتی میباشد. تشخیص افتراقی عبارت است از پسوریازیس پوسچولار، فولیکولیت و میلیاریا پوسچولوزا (Miliaria Pustulosa). هیچ درمان قطعی وجود ندارد اما در تشخیص AGEPT حذف داروهای احتمالی که در بروز علائم دخالت داشته اهمیت دارد.
آکرودرماتیت پاپیولار کودکی
آکرودرماتیت پاپیولار کودکی یا Papular Acrodermatitis of Childhood یا PAC که به نام سندرم Gianotti–Crosti شناخته میشود نوعی اختلال پوستی منحصربهفرد است که با شروع ناگهانی بثورات پوستی در اندامهای تحتانی، تنهها و صورت مشخص میشود. این بیماری نوعی درماتوز شایع میباشد که در سرتاسر جهان کودکان 2 تا 6 سال را تحت تأثیر قرار میدهد.
این بیماری نخستین بار در سال 1953 توسط Gianotti مشخص شد و در کودکانی با راشهای اریتماتوز مونومورف تأیید شد که سطح بازوها و پاها را تحت تأثیر قرار داده بود. بعد از یافتن آنتیژن سطحی هپاتیت بی در سرم کودکان مبتلابه این نوع از بثورات پوستی باور بر این بود که PAC تظاهری از عفونت هپاتیت بی میباشد. بههرحال ویروس اپشتین بار بهعنوان شایعترین عامل مرتبط با سندرم Gianotti–Crosti در آمریکا شناختهشده است. بههرحال ویروسها و عوامل عفونی دیگری نیز با این بیماری ارتباط دارد که ازجمله آن میتوان به ویروس هپاتیت آ، سیتومگالوویروس، پاروویروس B19، ویروس سنسیتیال تنفسی، ویروس پاراانفلوآنزا نوع یک و دو و Molluscum Contagiosum یا MC اشاره کرد.
پاتوژنز این سندرم هنوز بهدرستی درک نشده است اما احتمالاً بهصورت الگوی واکنشی قابلشناسایی در پاسخ به محرکهای عفونی مختلف درک شده است. به لحاظ بالینی PAC با پاپولار مونومورف قرینه روی گونهها، اندامهای تحتانی و نواحی gluteal مشخص میشود. برخی اوقات این پاپول ها میتواند به پلاکهای بزرگتری تبدیل شود و با خونریزی همراه باشد. ضایعات معمولاً ظرف سه تا چهار هفته از بین میرود.
Molluscum Contagiosum
 بثورات پوستی | Molluscum Contagiosum
بثورات پوستی | Molluscum Contagiosum
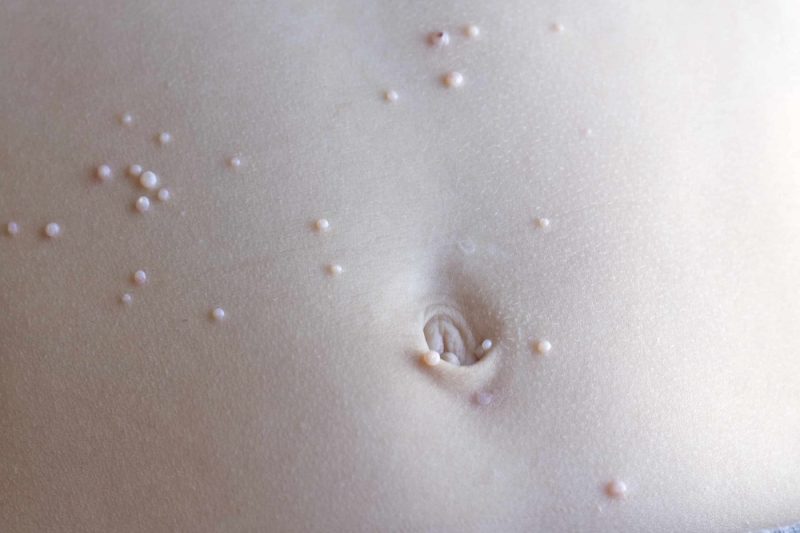
Molluscum Contagiosum نوعی عفونت ویروسی بسیار مسری میباشد که در غشای مخاطی و پوست ایجاد میشود و معمولاً در کودکان شایع است. این عفونت ناشی از ویروس متعلق به Molluscipoxvirus میباشد. بیمارانی با نقص در سیستم ایمنی مانند ایدز و لوکمیا بیشتر مستعد ابتلا به این نوع از بثورات پوستی هستند. MC از طریق تماس فیزیکی میتواند منتقل شود. حمام استخر و حوله مشترک نیز میتواند به انتقال ویروس MC کمک کند.
تشخیص بهصورت بالینی انجام میشود اما رنگآمیزی رایت یا گیمسا از سلولهای حاصل از هسته مرکزی ضایعات به مشخص شدن ویژگیهای داخل سیتوپلاسمی کمک میکند. رنگ Tzanck میتواند برای مشخص کردن الگوی بدنههای molluscum به کار رود.
تشخیص افتراقی عبارت است از زانتوگرنولوم نوجوان، وروکا پلانا، میلیا و اورتیکاریا پاپولا. ضایعات معمولاً بهطور خودبهخود برطرف میشوند اما این فرایند میتواند سالها به طول انجامد و بیماری در افرادی با سیستم ایمنی ضعیف طولانیتر میشود. در روند درمان MC به تخفیف ناراحتی و خارش، محدود کردن گسترش بیماری به سایر بخشها، پیشگیری از اسکار و عفونتهای ثانویه توجه میشود. تخریب موضعی، تقویت سیستم ایمنی و استفاده از داروهای آنتی ویرال میتوانند از گزینههای درمانی محسوب شوند.
تخریب ملایم موضعی رویکرد معمولی است که برای درمان MC کاربرد دارد. کانتاریدین درمان بیخطر و مؤثری برای نوع از بثورات پوستی در کودکان محسوب میشود. این درمان بسیار مؤثر است و بهخوبی تحمل میشود. مزایای آن عبارت است از استفاده بدون درد و نرخ اثربخشی تا حدود 90 درصد. سایر درمانهای تخریبی عبارت است از کورتاژ، سرمادرمانی با نیتروژن مایع و عوامل لایهبردار مانند لاکتیک اسید یا رتینوئیدهای موضعی. عواملی که سیستم ایمنی را تقویت میکند به پاکسازی این عفونت کمک میکند. آنتی ویرال هایی مانند سیدوفویر نیز میتوانند مؤثر باشند.
سندرم دستکش و جوراب پورپوریک پاپولار و سندرم پتشیال ناشی از پاروویروس
سندرم دستکش و جوراب پورپوریک پاپولار نوعی گزانتم متمایز است که معمولاً ناشی از پاروویروس B19 میباشد. درحالیکه سایر ویروسها مانند سیتومگالوویروس و ویروس اپشتین بار و HHV-6 با بروز این سندرم ارتباط دارد اما اغلب مطالعات پاروویروس B19 را در اتیولوژی این نوع از بثورات پوستی دخیل میداند.
در سال 1990 برای نخستین بار این سندرم توصیف گردید. به لحاظ بالینی این سندرم با آدم دستوپاها، اریتما دردناک و قرینه مشخص میشود که به راشهای پتشیال تبدیل میشود. آدم و اریتما میتواند در غشای تناسلی و بوکال و قسمت داخلی رانها مشاهده شود. بیماران مبتلابه این سندرم با مشخص شدن بثورات پوستی قادر به انتقال بیماری خواهند بود.
سایر فرمهای لوکالیزه متمایز پاروویروس مرتبط با پتشیا و پورپورا نیز توصیفشده است. پاروویروس B19 اخیراً در ایجاد پتشیای جنرالیزه مشخصشده است. تشخیصهای افتراقی عبارت است از تماس آلرژیک، درماتیت، عفونتهای ریکتسیال و بیماری کاوازاکی. درمان بر برطرف شدن علائم متمرکز است و تشخیص میتواند به لحاظ بالینی و سرولوژیک انجام شود.
پیتریازیس روزه آ
 بثورات پوستی | پیتریازیس روزه آ
بثورات پوستی | پیتریازیس روزه آ
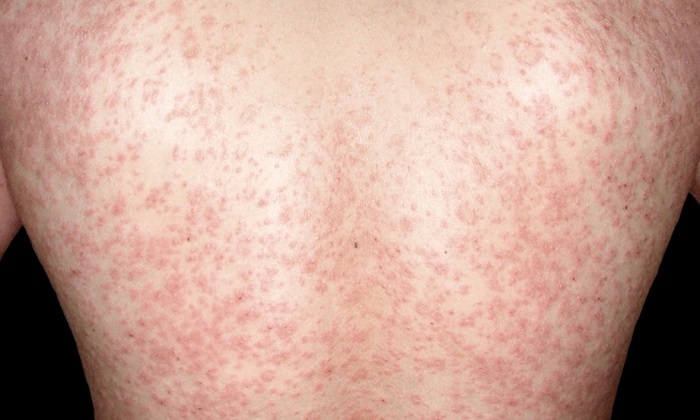
پیتریازیس روزه آ با ضایعات بیضوی اریتماتو- اسکواموس در تنه و دستها و پاها مشخص میشود که بهصورت، پوست سر، کف دستها و پاها نیز انتشار مییابد. پیتریازیس روزه آ با HHV نوع شش و هفت ارتباط دارد اما این ارتباط هم چنان موردبحث قرار دارد.
بهطور کلاسیک، پیتریازیس روزه آ بهصورت ضایعات پوستی فلس فلس روی تنه آغاز میشود. این ضایعه ضخامتی در حدود 2 تا 10 سانتیمتر دارد، تخممرغی است و تا حدی برآمده میباشد. در برخی موارد این ضایعات پوستی یا غایباند و یا نادیده گرفته میشوند.
در کودکان، پیتریازیس روزه آ بثورات پوستی غیر از تنه وجود دارد که اغلب با عنوان پیتریازیس روزه آ معکوس خوانده میشود. در کودکانی با پوست تیره، پوست سروصورت اغلب درگیر میشوند. تشخیص افتراقی عبارت است از تینه آ کورپوریس، Pityriasis Lichenoides، Guttate Psoriasis وسیفلیس.
راش پیتریازیس روزه آ عموماً پنج هفته به طول میانجامد و در بیش از 80 درصد کودکان ظرف هشت هفته از بین میرود. پیتریازیس روزه آ بر اساس سابقه و معاینه فیزیکی تشخیص داده میشود. در برخی موارد غیرمعمول بیوپسی پوست ابزار مناسبی برای تشخیص پیتریازیس روزه آ از سایر بثورات پوستی میباشد.
اگرچه برخی تحقیقات نشان داده است که اریترومایسین و آسیکلوویر سیستمیک میتواند در درمان مؤثر باشد اما باید در نظر داشت این درمان عموماً محافظتی است. شواهدی مبنی بر استفاده فوتوتراپی با اشعه فرابنفش نوع بی در دسترس است. استروئیدهای موضعی نیز میتواند برای مواردی که با خارش همراه است استفاده شود.






میشه مطلب رو توی وبلاگ خودم بزارم؟
با بیان ذکر منبع موردی نداره.